NATIONAL PROJECT «HEALTH CARE»: INTERMEDIATE RESULTS OF IMPLEMENTATION
Improvement of indicators of federal project “Fight against oncological diseases”
1 — Federal State Budgetary Institution «N.N. Blokhin National Medical Research Center of Oncology» оf the Ministry of Health of the Russian Federation (N.N. Blokhin NMRCO), 24, Kashirskoe highway, Moscow, 115478, Russian Federation.
2 — Federal State Budgetary Institution «N.N. Blokhin National Medical Research Center of Oncology» оf the Ministry of Health of the Russian Federation (N.N. Blokhin NMRCO), 24, Kashirskoe highway, Moscow, 115478, Russian Federation.
3 — Federal State Budgetary Institution «N.N. Blokhin National Medical Research Center of Oncology» оf the Ministry of Health of the Russian Federation (N.N. Blokhin NMRCO), 24, Kashirskoe highway, Moscow, 115478, Russian Federation.
The article proposes a number of adjustments to the indicators which are used in the federal project “Fight against oncological diseases” for the purpose of a correct and comprehensive assessment of the oncological department.
Keywords: federal project “Fight against oncological diseases”, oncology, cancer, monitoring performance indicators, evaluation of efficiency markers, early detection, standardized mortality rate, mortality rate from neoplasms, healthcare management, medical statistics
Background.
Согласно данным Международного агентства по исследованию рака (International Agency for Research on Cancer) в мире в 2018 г. было зарегистрировано 18,1 млн новых случаев заболевания раком и 9,6 млн случаев смерти [1]. По прогнозам Всемирной организации здравоохранения (ВОЗ), в период с 2015 по 2030 гг. в мире ожидается рост новых случаев онкологических заболеваний, число которых увеличится с 14 до 21 млн, количество умерших за тот же период возрастет с 8,2 до 13,5 млн [2].
Россия в 2018 г. была пятой страной в мире по количеству смертельных исходов (314 611) среди онкологических больных [1]. В 2019 г. стандартизованный показатель смертности (далее – СКС) от новообразований в России был ниже, чем в среднем по ЕС: 158 на 100 тыс. против 162 на 100 тыс. населения [3].
В 2002 г. ВОЗ впервые опубликовала «Национальные программы борьбы против рака. Руководящие указания по стратегиям и управлению», с тех пор роль этих программ в национальной политике государств значительно возросла, особенно в странах ЕС. В мае 2005 г. была принята резолюция 58-й сессии Всемирной ассамблеи здравоохранения о профилактике рака и борьбе с ним (WHA58.221), которая призывала к активизации действий по реализации четырех компонент борьбы с раком: профилактики, раннему выявлению, диагностированию и лечению, а также оказанию паллиативной помощи. В 2009 г. было создано Европейское партнерство по борьбе с раком (EPAAC). В сентябре 2011 г. ВОЗ поставила конкретную цель сокращения смертности от неинфекционных заболеваний: на 25% к 2025 г. В 2016 г. Исполнительный комитет ВОЗ рекомендовал укрепить национальные системы здравоохранения для обеспечения доступности ранней диагностики и качественной помощи для всех онкологических больных. В 2017 г. Всемирная ассамблея здравоохранения приняла резолюцию «Профилактика рака и борьба с ним в контексте комплексного подхода» (WHA70.122), в которой призвала правительства и ВОЗ к ускорению действий, направленных на достижение целей, указанных в Глобальном плане действий и Повестке дня ООН в области устойчивого развития на период до 2030 г. по снижению уровней преждевременной смертности от рака.
На сегодняшний день большинство национальных планов или стратегий в ЕС включают в качестве основных элементов первичную профилактику (укрепление здоровья и защиту окружающей среды), вторичную профилактику (скрининг и раннее выявление), комплексный уход и организацию услуг, а также паллиативную помощь. Также часто упоминаются элементы исследования, обучения и контроля качества.
Нормативное правовое регулирование оказания медицинской помощи онкологическим больным в РФ
В России, как и в большинстве стран ЕС, проблеме профилактики и лечения рака уделяется особое внимание. Так, в 2004 г. постановлением Правительства Российской Федерации от 01.12.2004 № 715 «Об утверждении перечня социально значимых заболеваний и перечня заболеваний, представляющих опасность для окружающих» новообразования, наряду с некоторыми другими заболеваниями, были отнесены к группе социально значимых.
В 2007 г. в рамках Концепции демографической политики РФ, утвержденной на период до 2025 г.3, одной из ключевых задач являлось «сокращение уровня смертности от онкологических заболеваний за счет внедрения программ профилактики, а также за счет скрининговых программ раннего выявления онкологических заболеваний». С 2009 г. Минздрав России в рамках национального проекта «Здоровье» реализовывал национальную онкологическую программу, направленную на совершенствование организации оказания медицинской помощи онкологическим больным.
В 2012 г. Президентом РФ был подписан Указ от 07.05.2012 № 598 «О совершенствовании государственной политики в сфере здравоохранения», предписывающий Правительству Российской Федерации обеспечить к 2018 г. снижение смертности от новообразований (в том числе злокачественных) до 192,8 случаев на 100 тыс. населения.
В 2018 г. в соответствии с Указом Президента РФ от 07.05.2018 № 204 «О национальных целях и стратегических задачах развития Российской Федерации на период до 2024 года» Правительству РФ предписывалось при разработке национального проекта в сфере здравоохранения обеспечить к 2024 г. снижение показателей смертности населения от новообразований, в том числе злокачественных, до 185 случаев на 100 тыс. населения.
Основные показатели федерального проекта «Борьба с онкологическими заболеваниями» и обоснование их совершенствования
В настоящее время в России реализуется федеральный проект «Борьба с онкологическими заболеваниями» (далее – федеральный проект), основными показателями которого являются:
- Смертность от новообразований, в том числе от злокачественных, измеряемая общим коэффициентом («грубым» показателем) смертности.
- Доля злокачественных новообразований (далее – ЗНО), выявленных на ранних стадиях (I–II стадии), рассчитываемая как удельный вес больных с ЗНО с I и II стадией от всех больных с установленным диагнозом ЗНО.
- Удельный вес больных со злокачественными новообразованиями, состоящих на учете 5 лет и более, %.
- Одногодичная летальность больных со злокачественными новообразованиями, оцениваемая как число умерших в течение первого года с момента установления диагноза из числа больных, впервые взятых на учет в предыдущем году), %. Начиная с 2021 г. данный список показателей был дополнен еще одним основным целевым показателем: «Доля лиц с онкологическими заболеваниями, прошедших обследование или лечение в текущем году, из числа состоящих под диспансерным наблюдением».
На наш взгляд, в рамках разработки и реализации региональных программ «Борьба с онкологическими заболеваниями» целесообразно расширить указанный выше перечень показателей, включенных в федеральный проект. Это позволит точно и комплексно оценить достижения проекта и разработать точечный комплекс мер для достижения его основной цели.
- Смертность от новообразований
Одной из ключевых задач в настоящее время является проведение мониторинга показателей федерального проекта с помощью стандартизованного коэффициента смертности (СКС) в качестве основного показателя, но, из-за сложностей в получении данных на ежемесячной основе, мониторинг показателей проекта с помощью СКС в течение года затруднен. Однако в 2021 г. предполагается совершенствование механизмов статистического наблюдения, что обеспечит возможность мониторинга СКС на ежемесячной основе. В отличие от общего коэффициента смертности («грубый» показатель) на 100 тыс. населения (ОКС), СКС позволит осуществить сравнение как по временным, так и по пространственным показателям. В таблице 1 приведены примеры того, как сравнение ОКС без устранения влияния изменений возрастной структуры может привести к неверным выводам. Так, оценивая изменение ОКС от новообразований и других причин в 2017 г. по отношению к 2006 г., можно прийти к выводу, что они почти не изменились, тогда как в действительности они значительно снизились. ОКС отражает изменения как интенсивности смертности, так и возрастной структуры населения. По причине зависимости от меняющейся возрастной структуры, нестандартизованные коэффициенты несравнимы и не допускают экстраполяции. С точки зрения национальных целей, важен именно «чистый» вклад снижения повозрастной смертности, о котором позволяет судить только стандартизованный коэффициент смертности.
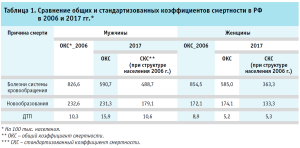
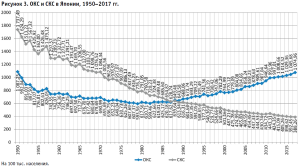
Из-за старения населения общий коэффициент смертности может не только быть стабильным во времени, но и расти. В Японии на протяжении последних тридцати лет ОКС и ожидаемая продолжительность жизни растут параллельно (рис. 1). В России также наблюдается процесс старения населения, который в ближайшие годы может привести к росту общего коэффициента смертности.

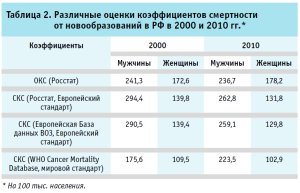
Помимо этого, стандартизованный коэффициент смертности зависит от принятого стандарта возрастной структуры, поэтому желательно использовать общепринятые международные стандарты, чтобы обеспечить международную сопоставимость показателей. Росстат использует так называемый «европейский стандарт» населения 1976 г., тогда как WHO Cancer Mortality Database и институт им. П.А. Герцена для анализа заболеваемости и смертности от новообразований использует «мировой стандарт» населения. Расхождения между показателями, рассчитанным Росстатом и экспертами ВОЗ, обуславливаются техническими особенностями, но они невелики и никак не влияют на общую картину. Однако при переходе на другой стандарт населения может измениться именно общая картина (табл. 2). Другим аргументом в пользу применения СКС служит сравнение динамики ОКС и СКС от новообразований в РФ на протяжении последних 30 лет.
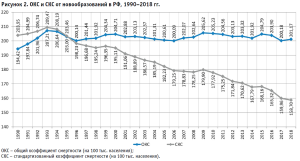
С 1995 по 2018 гг. на фоне относительной стабильности ОКС отмечается снижение СКС, что может быть, в частности, обусловлено реализацией мероприятий, направленных на снижение смертности от новообразований. Важно отметить, что с учетом мирового опыта мы имеем риски по увеличению значения ОКС от новообразований в ближайшие годы, что будет обусловлено в первую очередь старением населения, в то время как СКС при эффективности реализации федерального проекта должен снижаться.
- Доля злокачественных новообразований, выявленных на ранних стадиях (I–II стадии)
Зависимость среднего возраста смерти от новообразований (продолжительности жизни больных с новообразованиями) от стадии заболевания определяет обоснованность мероприятий по раннему выявлению онкологических заболеваний. Рост ранней выявляемости ЗНО является следствием мероприятий по повышению выявляемости новообразований в целом, а значит, и эффективности всех мероприятий по скринингу от ЗНО, которые осуществляются в настоящее время в рамках профилактических медицинских осмотров и диспансеризации определенных групп взрослого населения. Ранняя выявляемость – относительный показатель, определяется как доля ранних стадий от всех стадий (I–IV).
При расчете данного показателя крайне важно учитывать некоторые его особенности. В онкологии стадирование осуществляется в зависимости от степени распространенности опухолевого процесса в организме. Для большинства форм ЗНО выживаемость напрямую зависит от стадии, на которой оно выявлено. I стадия в подавляющем большинстве случаев – это ранняя форма, представленная первичной опухолью без поражения других структур, лимфатических узлов и органов. II и III стадии чаще всего представляют собой распространение опухоли локально и в регионарные лимфатические узлы, и, как правило, отличаются объемом их поражения и размером первичного опухолевого узла. IV стадия в большинстве случаев характеризуется метастатическими поражениями других органов.
Разграничение между I и II стадиями более четкое и объективно измеряемое, чем между II и III стадиями. В процессе стадирования ЗНО нередко можно наблюдать систематические ошибки, большая часть которых связана с разграничением именно II и III стадий. Такие ошибки могут быть напрямую связаны со степенью оснащенности медицинской организации современным диагностическим оборудованием. Например, наличие современного высокоточного диагностического оборудования (КТ, МРТ, ПЭТ) позволяет выявить пораженные опухолью лимфатические узлы небольшого размера, часть из которых сложно обнаружить с помощью традиционных широко распространенных методов диагностики (УЗИ, рентгенография). Это означает, что хорошее оснащение и точная диагностика могут технически завышать стадию заболевания. На наш взгляд, влияние диагностического фактора в разграничении I и II стадии относительно меньше. Именно поэтому выделение I стадии как индикатора раннего выявления более оправдано.
Также в расчет показателя ранней выявляемости включены ЗНО кожи, которые необходимо исключить, кроме меланомы (т.е. исключению подлежит немеланомный рак кожи (НМРК)). Эта необходимость обуславливается следующими факторами:
- Географическим расположением региона: на юге, где инсоляция выше, обычно выше и заболеваемость.
- Недоучетом больных: НМРК, в отличие от всех остальных ЗНО, нередко является результатом косметологических процедур. В больших городах НМРК часто не регистрируется в отличие от других ЗНО, поскольку часть контингента больных с новообразованиями кожи удаляют их вне медицинских организаций без последующего морфологического исследования. С учетом крайне низкой степени злокачественности НМРК многие случаи не прогрессируют, а значит, остаются не зарегистрированными. Так, например, в Москве и Санкт-Петербурге стандартизированный показатель заболеваемости для обоих полов для НМРК в 1,7 раза ниже, чем в Архангельской, Псковской или Ярославской областях. В медицинской статистике такое расхождение с учетом высокого удельного веса НМРК, преимущественно представленного ранними формами, в структуре ЗНО, может оказать существенное искажающее влияние как на заболеваемость, так и на раннюю выявляемость.
- Помимо недоучета НМРК, для этой формы характерна и гипердиагностика, так как часто подтверждение диагноза осуществляется цитологическими методами, имеющими высокую степень ложноположительных результатов. С учетом того, что НМРК чаще встречается на I и II стадиях (в 97% случаях), во многих регионах России, где заболеваемость раком кожи высока, автоматически завышается количество больных с I и II стадиями, а значит, и показатель ранней выявляемости.
С учетом перечисленных факторов, сравнительно высокой доли НМРК в структуре заболеваемости ЗНО (1 место, или 12,6% и 13,8% заболевших НМРК от всех заболевших ЗНО в 2018 г. и 2019 г. соответственно) и относительно низкой социальной значимости данной нозологии (стандартизированный коэффициент смертности на 2018 г. составляет 0,48 умершего на 100 тыс. населения, доля умерших в общей структуре умерших от ЗНО – 0,53%) целесообразно было бы исключить НМРК из расчета показателя ранней выявляемости. Подобная практика принята во многих странах, что отражено в статистическом сборнике «Рак на пяти континентах», выпускаемом Международным агентством по изучению рака (МАИР). Помимо этого, в международных базах данных, например, Европейской информационной системе по раку (European Cancer Information System) при расчете показателей заболеваемости и смертности от ЗНО также исключается НМРК [4].
При расчете ранней выявляемости учитываются ЗНО кроветворных тканей (коды МКБ-10 C91–C95 – лейкозы), которые не подлежат стадированию. В текущей версии расчета ранней выявляемости в знаменатель формулы включаются все ЗНО, в том числе и нестадируемые, что искажает показатель ранней выявляемости. Так как стандартизованный коэффициент заболеваемости гемобластозами сильно варьируется по регионам России (от 2,9 в Республике Тыва до 19,2 заболевшего на 100 тыс. населения в Ненецком АО в 2018 г.), то и искажение показателя ранней выявляемости может значительно варьироваться по регионам. Поэтому ЗНО кроветворных тканей целесообразно не учитывать при мониторинге ранней выявляемости.
- Одногодичная летальность больных со злокачественными новообразованиями
При расчете и последующем мониторинге одногодичной летальности следует исключать НМРК, поскольку для него характерны упомянутые выше следующие особенности: высокая региональная вариабельность заболеваемости НМРК; первое место НМРК в структуре выявляемости; последнее место НМРК по уровню смертности от онкологических заболеваний, в том числе от ЗНО.
Относительно предлагаемого дополнительного показателя считаем обоснованным использовать унифицированную формулировку, а именно «Доля больных со злокачественными новообразованиями, состоящих на учете 5 лет и более из общего числа больных со злокачественными образованиями, состоящих под диспансерным наблюдением» с целью улучшения читаемости и преемственности формулировок.
- Доля лиц с онкологическими заболеваниями, прошедших обследование или лечение в текущем году из числа состоящих под диспансерным наблюдением
Данный показатель вводится впервые и отражает эффективность многих мероприятий, направленных на ведение онкологических больных после завершения лечения. Мониторинг этого показателя будет отражать работу различных сегментов первичной медико-санитарной помощи:
- работу врачей-онкологов, работающих в первичных онкологических кабинетах и центрах амбулаторной онкологической помощи (далее – ЦАОП);
- работу организационно-методических отделов региональных онкологических диспансеров;
- качество диагностики, осуществляемой в рамках диспансерного наблюдения; уровень оснащенности, доступность медицинской помощи в целом при осуществлении диспансерного наблюдения за онкологическими больными;
- уровень развитости информационных систем в регионе и в медицинской организации в частности, качество работы вспомогательных служб и другое.
С учетом перечисленного, особую ценность и уникальность будет представлять вновь вводимый показатель в случае, если при его расчете будет учтен не только сам факт прохождения обследования и лечения по признаку «да/нет», но и оценка полноты и качества консультации врача-онколога и диагностики в соответствии с разделом 5 «Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики» клинических рекомендаций по лечению онкологических заболеваний.
- Показатель, оценивающий выявление ЗНО при профилактических медицинских осмотрах и диспансеризации определенных групп взрослого населения
В рамках реализации Программы государственных гарантий бесплатного оказания гражданам медицинской помощи в разделе IX в качестве критерия качества оказания медицинской помощи используется показатель «Доля впервые выявленных онкологических заболеваний при профилактических медицинских осмотрах, в том числе в рамках диспансеризации, в общем количестве впервые в жизни зарегистрированных онкологических заболеваний в течение года».
На наш взгляд, в рамках реализации региональных программ «Борьба с онкологическими заболеваниями» целесообразно дополнительно включить показатель «Доля выявленных онкологических заболеваний (по стадиям и диагнозу) при профилактических медицинских осмотрах, в том числе в рамках диспансеризации, от общего количества лиц, прошедших первый этап диспансеризации.
До конца 2020 г. данный показатель не использовался в качестве мониторируемого. Его высокая региональная вариабельность в настоящее время (от 1 случая ЗНО на 211 прошедших первый этап диспансеризации в Республике Ингушетия до 1 случая ЗНО на 15 312 прошедших первый этап диспансеризации в Республике Алтай в 2018 г.) обосновывает необходимое включение в перечень обязательных для мониторинга показателей. Данный показатель – один из немногих, который в соответствии с поручениями Правительства Российской Федерации можно объективно измерять на ежемесячной основе, что позволит в последующем правильно выявить проблемные вопросы скрининга новообразований, требующие большего внимания.
Conclusion.
Оценку уровня смертности от новообразований необходимо проводить с помощью стандартизированного по возрасту коэффициента смертности, поскольку он дает возможность сравнивать смертность как по временным, так и по пространственным показателям. Целесообразно оценивать раннюю выявляемость как долю ЗНО, выявленных только на I стадии, от суммы всех ЗНО на всех стадиях, исключая из расчета случаи лейкемии и немеланомного рака кожи. При расчете одногодичной летальности следует исключать НМРК. Дополнение федерального проекта «Борьба с онкологическими заболеваниями» показателем «Доля лиц, с онкологическими заболеваниями, прошедших обследование или лечение в текущем году из числа состоящих под диспансерным наблюдением» является обоснованным, однако необходимо учитывать при расчете полноту и качество проводимого обследования в рамках диспансерного наблюдения. Включение показателя доли выявленных новообразований от общего количества прошедших обследование в рамках первого этапа профилактических медицинских осмотров, в том числе диспансеризации, является одним из основных критериев оценки качества скрининга злокачественных новообразований.
______________________________________________________________________
1 ВОЗ. Резолюция о профилактике рака и борьбе с ним. URL: https://www.who.int/cancer/media/news/WHA58_22-ru.pdf.
2 URL: https://apps.who.int/iris/handle/10665/275679.
3 Указ Президента РФ от 09.10.07 № 1351 «Об утверждении Концепции демографической политики Российской Федерации на период до 2025 года».
1. All cancers // International Agency for Research on Cancer (IARC): [website]. – URL: https://gco.iarc.fr/today/data/factsheets/cancers/39-All-cancers-fact-sheet.pdf (date of publication: December, 2020).
2. Bray F. Global cancer statistics 2018: GLOBOCAN estimates of incidence and mortality worldwide for 36 cancers in 185 countries / F. Bray, J. Ferlay, I. Soerjomataram, RL. Siegel,
LA. Torre, A. Jemal // Cancer Journal for Clinicians. – 2018; Sep; 68(6):394–424. DOI.org/10.3322/caac.21492.
3. Organization for economic cooperation and development (OECD) [website]. – URL: https://stats.oecd.org (date of publication: December, 2020).
4. European Cancer Information System (ECIS). [website]. – URL: https://ecis.jrc.ec.europa.eu (date of publication: December, 2020).
