QUALITY, SAFETY AND AVAILABILITY OF MEDICAL CARE
Organization of intensive care for women in obstetric hospitals of the Russian Federation
1 — Academican V.I. Kulakov National Medical Research Center for Obstetrics, Gynecology and Perinatology Ministry of Health of Russia, 4, Akademika Oparina str., Moscow,117997, Russian Federation.
ORCID: https://orcid.org/0000-0002-7480-9625
2 — Federal State Budgetary Institution “Federal Scientific and Clinical Center for Children and Adolescents of the Federal Medical and Biological Agency of Russia”, 20, Moskvorechye str., Moscow, 115409, Russian Federation.; A.I. Yevdokimov Moscow State University of Medicine and Dentistry Ministry of Health of Russia, 20 bld. 1, Delegatskaya str., Moscow, 127473, Russian Federation.
ORCID: https://orcid.org/0000-0003-2654-1334
3 — Academican V.I. Kulakov National Medical Research Center for Obstetrics, Gynecology and Perinatology Ministry of Health of Russia, 4, Akademika Oparina str., Moscow,117997, Russian Federation.
ORCID: https://orcid.org/0000-0001-6569-2106
4 — Academican V.I. Kulakov National Medical Research Center for Obstetrics, Gynecology and Perinatology Ministry of Health of Russia, 4, Akademika Oparina str., Moscow,117997, Russian Federation.
ORCID: https://orcid.org/0009-0001-7397-6296
5 — Academican V.I. Kulakov National Medical Research Center for Obstetrics, Gynecology and Perinatology Ministry of Health of Russia, 4, Akademika Oparina str., Moscow,117997, Russian Federation.
ORCID: https://orcid.org/0009-0008-7878-8324
The article presents an analysis of the bed stock of the departments of anesthesiology and intensive care of maternity institutions and the organization of intensive care for women in obstetric hospitals. The data of 83 subjects of the Russian Federation on the organisation of intensive care for women in obstetric hospitals for 2007-2022 and data on the activity of anaesthesiology and resuscitation departments of 44 perinatal centres for 2021–2022 were analysed.
The number of resuscitation and intensive care beds in obstetric hospitals in Russia increased by 79.5 % in 2007-2022. Bed availability (per 10,000 women of fertile age) increased twofold. The number of beds per 1,000 births in obstetric hospitals of group II increased twofold, and the number of beds per 1,000 births in group III – by 43.1 %. The frequency of hospitalisation in the anaesthesiology and resuscitation departments of perinatal centres was 383.9 per 1,000 births. Maternity women (89.9 %) dominated in the structure of hospitalisations. Respiratory support methods were used in 5.2 % of patients. There were 19 deaths (0.03 % of those hospitalised). The primary cause of maternal death was extragenital diseases (63.2 %).
Keywords: obstetric hospital, provision of intensive care and intensive care beds in obstetric hospitals, prevention and reduction of maternal mortality, perinatal center, severe obstetric complications, bed fund of anesthesiology and intensive care departments of obstetric hospitals, bed fund of intensive care wards of obstetric hospitals
Background.
Профилактика и снижение материнской смертности являются важнейшими приоритетами общественного здравоохранения как во всем мире, так и в Российской Федерации (РФ). Многоцентровое исследование, проведенное ВОЗ, показало, что наличие и надлежащее использование отделений интенсивной терапии значительно снижает вероятность материнской смертности у женщин с тяжелыми акушерскими осложнениями [1]. В РФ перечень состояний и заболеваний, требующих мероприятий по реанимации и интенсивной терапии женщин в период беременности, родов и в послеродовый период, определен порядком оказания медицинской помощи по профилю «акушерство и гинекология»1, внедрен мониторинг критических акушерских состояний [2]. Таким образом, организация медицинской помощи беременным и родильницам, нуждающимся в интенсивной терапии, имеет важное значение для дальнейшего улучшения охраны материнства [3–7].
Цель исследования
Провести анализ динамики коечного фонда отделений анестезиологии-реанимации (далее – ОАР) и палат интенсивной терапии (далее – ПИТ) акушерских стационаров в федеральных округах и субъектах РФ, а также организации медицинской помощи женщинам в ОАР перинатальных центров.
Материалы и методы
Проведен анализ оперативных данных 83 субъектов РФ (в исследование не включены Ненецкий и Чукотский автономные округа в связи с отсутствием ОАР (ПИТ) в акушерских стационарах) о числе коек реанимации и интенсивной терапии (далее – ИТ) в ОАР (ПИТ) для женщин акушерских стационаров (2007–2022 гг.), средней занятости койки реанимации и ИТ (дней в году) и средней длительности пребывания пациента на койке реанимации и ИТ (дней) (2020–2022 гг.).
Рассчитывали показатели обеспеченности койками (на 10 тыс. женщин фертильного возраста, по данным Росстата), числа коек на 1000 родов в акушерских стационарах II и III группы (уровня) (по данным вкладыша к форме № 322), средней занятости койки (дней в году) и средней длительности пребывания пациента на койке (дней) в федеральных округах и в Российской Федерации.
Анализ работы ОАР 44 перинатальных центров III группы 30 субъектов РФ осуществлялся на основании отчетов ОАР во время выездных мероприятий в субъекты РФ в рамках осуществления организационно-методического руководства медицинскими организациями по профилю «анестезиология-реаниматология (для беременных)».
Results.
За период 2007–2022 гг. общее число коек реанимации и ИТ в акушерских стационарах РФ увеличилось на 79,5% (с 1383 в 2007 г. до 2483 в 2022 г.), в том числе в акушерских стационарах II группы – на 36,9% (с 935 до 1280), III группы – на 168,5% (с 448 до 1203) (табл. 1).
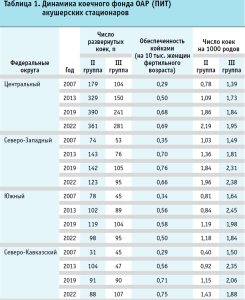
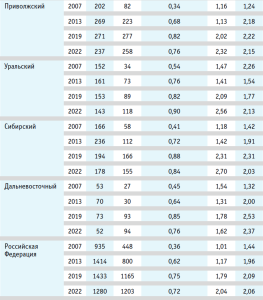
Наибольшее увеличение числа коек отмечено в 2007–2013 гг., когда в акушерских стационарах II группы их количество возросло на 51,2%, III группы – на 78,6%; в 2013–2019 гг. число реанимационных коек увеличилось соответственно на 1,3% и на 45,6%; в 2019–2022 гг. в акушерских стационарах III группы число коек увеличилось на 3,3%, а в акушерских стационарах II группы – снизилось на 10,7%.
Обеспеченность койками реанимации и ИТ (на 10 тыс. женщин фертильного возраста) в РФ за 2007–2022 гг. увеличилась в 2 раза и в 2022 г. составила 0,72 на 10 тыс. женщин фертильного возраста (табл. 1).
Наибольший темп прироста отмечен в 2007–2013 гг. (72,2%). В 2013–2019 гг. темп прироста снизился до 21,0%, а в 2019– 2022 гг. показатель обеспеченности уменьшился на 4,0%.
Показатель числа коек на 1000 родов за 2007–2022 гг. в учреждениях родовспоможения II группы увеличился в 2 раза (с 1,01 до 2,04), а в учреждениях родовспоможения III группы – на 43,1% (с 1,44 до 2,06). Максимальный темп прироста в акушерских стационарах III группы отмечен в 2007–2013 гг. (36,1%), в учреждениях родовспоможения II группы – в 2013– 2019 гг. (53,0%).
Среднегодовая занятость койки реанимации и ИТ увеличилась со 187 дней в 2020 г. до 194 дней в 2021 г. (на 3,7%) и снизилась до 193 дней в 2022 г. (на 0,5% к уровню 2021 г.). В учреждениях родовспоможения III группы среднегодовая занятость койки была выше, чем в акушерских стационарах II группы на 46,1% (222 и 152 дня в 2022 г. соответственно).
Средняя длительность пребывания на койке реанимации и ИТ увеличилась с 1,24 дня в 2020 г. до 1,31 дня в 2021 г. (на 5,6%) с последующим снижением до 1,25 дня (на 4,6%) в 2022 г.
Общее число родов, принятых в 44 перинатальных центрах, составило 196 492, в ОАР поступили 75 442 пациентки (табл. 2). Таким образом, частота госпитализации в ОАР составила 383,9 на 1000 родов. Преобладали женщины в послеродовом периоде (89,9%), поступившие в ОАР из операционной (83,1%). В 73,9 % случаев продолжительность пребывания в ОАР составила менее суток. Доля тяжелых пациенток с длительностью лечения более 10 суток составила 0,1% от общего числа госпитализированных.
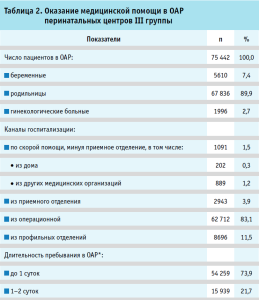

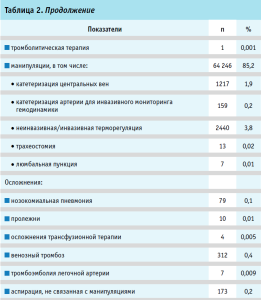

Частота применения методов респираторной поддержки составила 5,2% от всех пролеченных больных. В вазопрессорной поддержке нуждалась 281 пациентка (0,4%). Было выполнено 645 процедур экстракорпоральной гемокоррекции.
Наиболее востребованным являлся плазмаферез (490 случаев). Частота осложнений у пациенток ОАР не превышала 1%. Наиболее частыми сопутствующими заболеваниями были анемия (19,5%), артериальная гипертензия (9,7%) и сахарный диабет (9,1%). У 6325 (8,4%) пациенток беременность осложнилась преэклампсией, у 59 – эклампсией, у 194 – HELLP-синдромом. Произошло 19 летальных исходов (0,03% от всех пролеченных в ОАР).
Основной причиной материнской смерти явились экстрагенитальные заболевания – 12 случаев, из них новая коронавирусная инфекция COVID-19 – в 7 случаях, венозный тромбоз нижних конечностей, осложненный ТЭЛА – в 2 случаях, кардиомиопатия, эндокринопатия и хроническая обструктивная болезнь легких – по одному случаю. В 3 случаях летальный исход наступил вследствие эмболии амниотической жидкостью, по одному случаю – от эклампсии, акушерского кровотечения, сепсиса после аборта и тромбоэмболии легочной артерии.
Discussion.
В течение 2007–2022 гг. число акушерских коек в РФ снизилось на 36,5%, показатель обеспеченности акушерскими койками (на 10 тыс. женщин фертильного возраста) уменьшился на 28,6%. Вместе с тем коечный фонд ОАР (ПИТ) для женщин в учреждениях родовспоможения РФ за указанный период увеличился на 79,5%, преимущественно за счет коек реанимации в стационарах III группы, обеспеченность койками реанимации и ИТ возросла в 2 раза.
Выявленная динамика отражает изменения числа акушерских стационаров в результате реализации мероприятий по развитию службы родовспоможения в РФ. В 2009–2012 гг. за счет средств федерального бюджета были построены и введены в эксплуатацию 22 региональных перинатальных центра, в 2013–2019 гг. в рамках реализации региональных программ модернизации здравоохранения было построено еще 32 перинатальных центра.
В 2010 г. и 2016 г. были введены в эксплуатацию два федеральных перинатальных центра. Таким образом, число акушерских стационаров III группы увеличилось с 78 в 2007 г. до 112 в 2013 г. и 141 в 2019 г. Утверждение Порядка оказания акушерско-гинекологической помощи3, предусматривающего наличие в структуре учреждений родовспоможения II группы ОАР (ПИТ) для женщин, обусловило рост числа коек реанимации и ИТ в акушерских стационарах II уровня.
Совершенствование маршрутизации беременных сопровождалось увеличением числа родов в акушерских стационарах III группы на 88,1% на фоне уменьшения в стационарах II группы на 32,3%, что обусловило отсутствие различий показателя числа коек реанимации и ИТ на 1000 родов между учреждениями родовспоможения II и III группы (2,04 и 2,06 соответственно, 2022 г.). Вместе с тем, в учреждениях родовспоможения III группы концентрируются пациентки с тяжелой акушерской и экстрагенитальной патологией, на стационары III уровня приходится 68,2% случаев критических акушерских состояний, частота кесарева сечения составляет 36,5%, а доля нормальных родов – всего 22,7% (2022 г.). В тоже время высокая обеспеченность учреждений родовспоможения II группы койками реанимации и ИТ сопровождается недостаточной эффективностью их использования.
Анализ деятельности ОАР перинатальных центров показал высокую частоту госпитализации акушерских пациенток (383,9 на 1000 родов). Вместе с тем популяционная частота госпитализации в ОАР в Аргентине составила 0,9 на 1000 родов [8], в Нидерландах – 2,4 на 1000 родов [4], в Канаде – 3,2 на 1000 родов [9], во Франции – 3,6 на 1000 родов [3], в США (штат Мэриленд) – 4,19 на 1000 родов [10], в Австралии – 4,8 на 1000 родов [11]. Указанные различия могут быть связаны с разными критериями госпитализации в ОАР в различных странах [12].
Наиболее распространенными показаниями для госпитализации в ОАР в мире являются гипертензия, вызванная беременностью, и массивные акушерские кровотечения [1, 3, 4, 7, 10, 13–15].
Среди неакушерских показаний преобладают сердечно-сосудистые заболевания – 5,2–38,6% [5, 7, 10, 11, 15], дыхательная недостаточность – 6,6–19,8% [5, 12, 15], мочеполовая инфекция – 11,5% [10], цереброваскулярные и неврологические заболевания – 5,4–6% [10, 15].
Средняя продолжительность пребывания акушерских пациенток в ОАР в странах Европы и Азии составляет 3–5 дней [3, 4, 5–7, 12]. По данным нашего исследования, средняя длительность лечения в ОАР составила 1,25 дня, что может быть обусловлено невысокой тяжестью состояния пациенток.
Пациенты в критическом состоянии, госпитализированные в ОАР, имеют высокий риск проведения различных вмешательств. По данным литературы, в искусственной вентиляции легких нуждались от 19% до 82% акушерских пациенток [4, 6, 11, 12, 14], инотропная поддержка проводилась у 8,8–47,6% [4, 6, 12], переливание крови и плазмы – у 46–84% [4, 6, 12].
Высокая частота госпитализации акушерских пациенток в ОАР в РФ и кратковременность их пребывания, а также низкая частота различных вмешательств и манипуляций обусловлены преобладанием в ОАР пациенток после кесарева сечения в связи со сложившейся практикой перевода их в послеоперационном периоде в ПИТ (палату пробуждения ОАР), согласно клиническим рекомендациям4. Низкая частота осложнений, связанных с манипуляциями, может быть связана с недоучетом этих данных.
Уровень материнской смертности в ОАР колеблется в пределах 3–40% и значительно выше в странах с низким уровнем дохода [1]. В экономически развитых странах материнская смертность в ОАР составляет от 0,1% до 3,5% [14], в том числе в Австралии и Новой Зеландии менее 1% [11], в Канаде – 1,3% [9], во Франции – 1,3% [3], в США (штат Мэриленд) – 1,8% [10], в Китае (Пекин) – 2,0% [7], в Нидерландах – 3,5% [4]. В Аргентине частота летальных исходов среди госпитализированных в ОАР составила 3,6% [8], в Бразилии – 7,7% [13], в Индии – от 9,9% до 33,66% [5, 6, 12]. Основными причинами материнской смерти в ОАР являются кровотечения (25-49%), заболевания системы кровообращения (21–41,5%), гипертензивные расстройства при беременности (13–24,5%), цереброваскулярные заболевания (26,5%) и сепсис (17,4%) [3, 10]. По данным нашего исследования, основной причиной летальных исходов в ОАР явились экстрагенитальные заболевания, преимущественно осложнения новой коронавирусной инфекции COVID-19, что обусловлено перепрофилированием отделений двух перинатальных центров для оказания медицинской помощи акушерским пациенткам с COVID-19.
Conclusion.
Совершенствование службы родовспоможения в РФ характеризуется увеличением реанимационных коек в акушерских стационарах. Требуется разработка и реализация мероприятий по оптимизации коечного фонда с учетом числа родов, в том числе оперативных, в учреждениях родовспоможения различного уровня, кадрового обеспечения и совершенствования маршрутизации женщин в период беременности и родов.
_______________________________________________________________________________
1 Приказ Министерства здравоохранения Российской Федерации от 20.10.2020 № 1130н «Об утверждении Порядка оказания медицинской помощи по профилю “акушерство и гинекология”».
2 Вкладыш к форме № 32 «Сведения о регионализации акушерской и перинатальной помощи в родильных домах (отделениях) и перинатальных центрах».
3 Приказ Министерства здравоохранения и социального развития Российской Федерации от 02.10.2009 № 808н «Об утверждении Порядка оказания акушерско-гинекологической помощи».
4 Клинические рекомендации «Роды одноплодные, родоразрешение путем кесарева сечения».
- Soares F.M., Pacagnella R.C., Tuncalp O., Cecatti J.G., Vogel J.P., Togoobaatar G., et al. Provision of intensive care to severely ill pregnant women is associated with reduced mortality: results from the WHO multicountry survey on maternal and newborn health. Int J Gynaecol Obstet. 2020; 150(3): 346–53. DOI: 10.1002/ijgo.13241.
- Pugachev P.S., Sukhikh G.T., Sheshko E.L., Plutnitsky A.N., Artemova O.R., Pryalukhin I.A., Ketskalo M.V., Shmakov R.G., Goinik T.A., Guseva E.V., Pugacheva T.V., Verkhovtsev A.A., Grinenko G.V. Russian Register of Obstetrics “Near-Miss” Cases: from Monitoring to Treatment Management. Vestnik Roszdravnadzora, 2023; 5: 69–80. (In Russian).
- Chantry A.A., Deneux-Tharaux C., Bonnet M.P., Bouvier-Colle M.H. Pregnancy-related ICU admissions in France: trends in rate and severity, 2006-2009. Crit Care Med. 2015 Jan;43(1):78-86. DOI: 10.1097/CCM.0000000000000601. PMID: 25377016.
- Zwart J.J., Dupuis J.R., Richters A., Ory F., van Roosmalen J. Obstetric intensive care unit admission: a 2-year nationwide population-based cohort study. Intensive Care Med. 2010 Feb; 36(2):256-63. DOI: 10.1007/s00134-009-1707-x. Epub 2009 Nov 10. PMID: 19902177; PMCID: PMC2809313.
- Kumar R., Gupta A., Suri T., Suri J., Mittal P., Suri J.C. Determinants of maternal mortality in a critical care unit: A prospective analysis. Lung India 2022; 39: 44–50. DOI: 10.4103/lungindia.lungindia_157_21.
- Miglani U., Pathak A., Laul P., Sarangi S., Gandhi S., Miglani S., Laul A. A study of clinical profile and fetomaternal outcome of obstetric patients admitted to intensive care unit: a prospective hospital-based study. Indian J Crit Care Med 2020; 24(11): 1071–1076. DOI: 10.5005/jp-journals-10071-23657.
- Zhao Z.; Han S., Yao G.; Li S., Li W., Zhao Y.; Qiao J.; Zhang J., Lu J., Tao L., Han Y. Pregnancy-Related ICU Admissions From 2008 to 2016 in China: A First Multicenter Report. Crit Care Med 2018 Oct; 46(10): e1002-e1009. DOI: 10.1097/CCM.0000000000003355.
- Vasquez D.N., Das Neves A.V., Vidal L., Moseinco M., Lapadula J., Zakalik G., et al. Characteristics, outcomes, and predictability of critically ill obstetric patients. A Multicenter Prospective Cohort Study. Crit Care Med 2015; 43(9): 1887–1897. DOI: 10.1097/ CCM.0000000000001139.
- Aoyama K., Pinto R., Ray J.G., Hill A.D., Scales D.C., Lapinsky S.E., Hladunewich M., Seaward G.R., Fowler R.A. Variability in intensive care unit admission among pregnant and postpartum women in Canada: a nationwide population-based observational study. Crit Care. 2019 Nov 27; 23(1): 381. DOI: 10.1186/s13054-019-2660-x. PMID: 31775866; PMCID: PMC6881971.
- Wanderer J.P., Leffert L.R., Mhyre J.M., Kuklina E.V., Callaghan W.M., Bateman B.T. Epidemiology of obstetric related ICU admissions in Maryland: 1999 2008. Crit Care Med 2013; 41: 1844 52. DOI:10.1097/CCM.0b013e31828a3e24.
- Maiden M.J., Finnis M.E., Duke G.J., Huning E., Crozier T., Nguyen N., Biradar V., McArthur C., Pilcher D. Obstetric admissions to intensive care units in Australia and New Zealand: a registrybased cohort study. BJOG. 2020 Nov;127(12): 1558–1567. DOI: 10.1111/1471-0528.16285. Epub 2020 May 31. PMID: 32359206.
- Sailaja K.B., Mk R. Critically ill obstetric admissions to an intensive care unit: a prospective analysis from a Tertiary Care University Hospital in South India. Indian J Crit Care Med 2019; 23(2): 78–82. DOI: 10.5005/ jp-journals-10071-237121.
- Oliveira-Neto A.F., Parpinelli M.A., Costa M.L., Souza R.T., Ribeiro do Valle C., Sousa M.H., Cecatti J.G. Prediction of severe maternal outcome among pregnant and puerperal women in obstetric ICU. Crit Care Med 2019; 47(2): e136–e143. DOI: 10.1097/CCM.0000000000003549.
- Einav S., Leone M. Epidemiology of obstetric critical illness. Int J Obstet Anesth. 2019; 40: 128–139. DOI:10.1016/j.ijoa.2019.05.010.
- Jayaratnam S., Jacob-Rodgers S. and Caroline de Costa. Characteristics and preventability of obstetric intensive care unit admissions in Far North Queensland. Aust N Z J Obstet Gynaecol 2020; 60: 871–876. DOI: 10.1111/ajo.13198.
