CIRCULATION OF MEDICINES
Availability of drug care for patients suffering from cardiovascular diseases in the Russian Federation
1 — Center for Healthcare Quality Assessment and Control of the Ministry of Health of the Russian Federation, 10, bld 5, Khokhlovsky lane, Moscow, 109028, Russian Federation; Saint-Petersburg State Chemical Pharmaceutical University, 14 Professor Popov str., St. Petersburg, 197376, Russian Federation.
2 — Ministry of Health of the Russian Federation, 3, Rakhmanovsky lane, City Service Post Office-4, Moscow, 127994, Russian Federation.
3 — Ministry of Health of the Russian Federation, 3, Rakhmanovsky lane, City Service Post Office-4, Moscow, 127994, Russian Federation.
4 — Center for Healthcare Quality Assessment and Control of the Ministry of Health of the Russian Federation, 10, bld 5, Khokhlovsky lane, Moscow, 109028, Russian Federation; Saint-Petersburg State Chemical Pharmaceutical University, 14 Professor Popov str., St. Petersburg, 197376, Russian Federation.
5 — FGBU “N.N. Blokhin National Medical Research Center of Oncology” of the Ministry of Health of Russia, 23, Kashirskoe highway, Moscow, 115478, Russian Federation.
6 — Center for Healthcare Quality Assessment and Control of the Ministry of Health of the Russian Federation, 10, bld 5, Khokhlovsky lane, Moscow, 109028, Russian Federation.
The leading cause of death in the Russian Federation is diseases of the cardiovascular system. Access to drug care is a key factor in the fight against cardiovascular disease. The article provides an analysis of the financing and legal regulation of drug provision for patients with cardiovascular diseases in the Russian Federation, as well as an analysis of the dispensing of drugs in the framework of ensuring the prevention of the development of cardiovascular diseases and cardiovascular complications in high-risk patients on dispensary observation. The ways of increasing the availability of drug care and meeting the needs of patients for drugs for the treatment of diseases of the circulatory system have been identified.
Keywords: доступность лекарственной помощи, финансирование льготного лекарственного обеспечения, заболевания сердечно-
сосудистой системы, перечень жизненно необходимых и важнейших лекарственных препаратов, анатомо-терапевтическо-химическая
классификация лекарственных средств, международное непатентованное наименование
Background.
Сердечно-сосудистые заболевания являются ведущей причиной смертности в Российской Федерации. Согласно данным Федеральной службы государственной статистики, доля смертности от болезней системы кровообращения (далее – БСК) в структуре смертности населения Российской Федерации в 2020 году составила 43,9%, что превышает смертность от других заболеваний [1].
Статус социальной значимости болезней системы кровообращения подчеркивается Указом Президента Российской Федерации от 07.05.2018 № 204 [2], в рамках которого Правительству Российской Федерации при разработке национального проекта в сфере здравоохранения поставлены задачи в части разработки и реализации программ борьбы с социально значимыми заболеваниями, включая сердечно-сосудистые.
Снижение смертности от БСК является приоритетом российской системы здравоохранения, при этом качество и доступность лекарственной помощи – ключевой фактор, определяющий возможность достижения целевых показателей. Показано, что приверженность к постоянному медикаментозному лечению способствует снижению смертности от БСК и повторных случаев сердечно-сосудистых событий, и достигается, в свою очередь, посредством реализации программ лекарственного обеспечения.
Цель статьи
Провести анализ доступности льготного лекарственного обеспечения пациентов с сердечно-сосудистыми заболеваниями и выявить пути ее повышения и удовлетворения потребностей пациентов в лекарственных препаратах для лечения БСК.
Материалы и методы
Проведен анализ нормативно-правового регулирования и источников финансирования лекарственного обеспечения пациентов с сердечно-сосудистыми заболеваниями. Анализ отпуска лекарственных препаратов в рамках обеспечения профилактики развития сердечно-сосудистых заболеваний и сердечно-сосудистых осложнений у пациентов высокого риска, находящихся на диспансерном наблюдении, основывался на данных отчетности «Мониторинг по обеспечению лиц, перенесших острое нарушение мозгового кровообращения, инфаркт миокарда и другие острые сердечно-сосудистые заболевания, лекарственными препаратами в амбулаторных условиях в рамках федерального проекта «Борьба с сердечно-сосудистыми заболеваниями»», проводимого на базе Автоматизированной системы мониторинга медицинской статистики ФГБУ «Центральный НИИ организации и информатизации здравоохранения» Минздрава России.
Анализ нормативно-правового регулирования и финансирования льготного лекарственного обеспечения пациентов с сердечно-сосудистыми заболеваниями
Лекарственное обеспечение и связанные с ним мероприятия регламентируются рядом законодательных актов Российской Федерации, в том числе Федеральным законом от 17.07.1999 № 178-ФЗ [3], постановлением Правительства Российской Федерации от 30.07.1994 № 890 [4], Федеральным законом от 21.11.2011 № 323-ФЗ [4], распоряжением Правительства Российской Федерации от 12.10.2019 № 2406-р [6], ежегодно утверждаемой Программой государственных гарантий и др.
В соответствии с законодательством Российской Федерации финансирование лекарственного обеспечения осуществляется за счет:
- бюджетных ассигнований федерального бюджета;
- средств бюджетов субъектов Российской Федерации;
- средств обязательного медицинского страхования (далее – ОМС);
- личных средств граждан.
Необходимо отметить, что финансирование мероприятий по лекарственному обеспечению пациентов в стационарных условиях осуществляется в рамках одного канала финансирования (ОМС), в то время как лекарственное обеспечение граждан в амбулаторных условиях представляет собой сложную систему и организовано по нескольким направлениям в зависимости от источника финансирования, категорий граждан и (или) заболеваний, а также существующих перечней лекарственных препаратов.
В основе существующей системы лекарственного обеспечения граждан в амбулаторных условиях лежит принцип государственной компенсации расходов на лекарственные препараты для отдельных групп населения, выделяемых по различным признакам в зависимости:
- от видов и форм оказания медицинской помощи;
- вхождения в льготную категорию граждан (категориям граждан, имеющим право на получение государственной социальной помощи в виде набора социальных услуг, и гражданам в соответствии с Перечнем групп населения и категорий заболеваний, при амбулаторном лечении которых лекарственные средства и изделия медицинского назначения отпускаются по рецептам врачей бесплатно или с 50-процентной скидкой);
- наличия определенных социально значимых и/или дорогостоящих в лечении заболеваний;
- профессионального статуса (в частности, военнослужащие, компенсация для которых идет из ведомственного бюджета).
Наиболее тяжелые пациенты, страдающие сердечно-сосудистыми заболеваниями и признанные в установленном порядке инвалидами, согласно статье 6.2 Федерального закона от 17.07.1999 № 178-ФЗ имеют право на обеспечение в соответствии со стандартами медицинской помощи необходимыми лекарственными препаратами для медицинского применения по перечню жизненно необходимых и важнейших лекарственных препаратов для медицинского применения, утвержденному распоряжением Правительства Российской Федерации от 12.10.2019 № 2406-р (перечень ЖНВЛП).
Лица, не относящиеся к вышеперечисленным отдельным категориям граждан и страдающие отдельными сердечно-сосудистыми заболеваниями, обеспечиваются лекарственными препаратами за счет средств бюджетов субъектов Российской Федерации в соответствии с утвержденными постановлением Правительства Российской Федерации от 30.07.1994 № 890 перечнями групп населения и категорий заболеваний, при амбулаторном лечении которых лекарственные препараты и медицинские изделия отпускаются по рецептам врачей бесплатно или с 50-процентной скидкой.
Так, на «региональном уровне» обеспечиваются необходимыми лекарственными препаратами лица, перенесшие инфаркт миокарда (первые шесть месяцев) и антикоагулянтными лекарственными препаратами лица, перенесшие операцию по протезированию клапанов сердца.
Необходимо отметить, что право на лекарственное обеспечение в рамках набора социальных услуг имеют только крайне тяжелые пациенты, перенесшие сердечно-сосудистые катастрофы, а обеспечение лекарственными препаратами на «региональном уровне» зачастую недостаточно для адекватной терапии пациентов с сердечно-сосудистыми заболеваниями, в том числе в рамках вторичной профилактики острых сердечно-сосудистых событий, ввиду ограниченного периода лекарственного обеспечения и перечня групп препаратов.
В целях увеличения охвата обеспечения пациентов высокого риска сердечно-сосудистых осложнений необходимыми лекарственными препаратами с 2020 года в рамках федерального проекта «Борьба с сердечно-сосудистыми заболеваниями» (далее – федеральный проект) реализуются мероприятия по профилактике развития сердечно-сосудистых заболеваний и сердечно-сосудистых осложнений у пациентов высокого риска, предусматривающие лекарственное обеспечение лиц, перенесших острое нарушение мозгового кровообращения, инфаркт миокарда, а также лиц, которым были выполнены аортокоронарное шунтирование, ангиопластика коронарных артерий со стентированием и катетерная абляция, лекарственными препаратами в амбулаторных условиях по перечню, утвержденному приказом Минздрава России от 24.09.2021 № 936н [7], включающему в себя 23 международных непатентованных наименования, представленных в разрезе анатомо-терапевтическо-химических групп согласно таблице 1.


При внедрении инициативы по лекарственному обеспечению в рамках федерального проекта граждане обеспечивались необходимыми лекарственными препаратами в течение года после постановки на диспансерное наблюдение по поводу сердечно-сосудистого события. При этом в связи с положительным влиянием программ активной диспансеризации и льготного лекарственного обеспечения на повышение приверженности лечения и снижение повторных сердечно-сосудистых событий постановлением Правительства Российской Федерации от 24.07.2021 № 1254 [8] внесены изменения в приложение 10 к государственной программе Российской Федерации «Развитие здравоохранения», утвержденное постановлением Правительства от 26.12.2017 № 1640 [9], предусматривающие расширение периода льготного лекарственного обеспечения лиц, перенесших острые сердечно-сосудистые события, с одного года до двух лет.
Анализ отпуска лекарственных препаратов в рамках обеспечения профилактики развития сердечно—сосудистых заболеваний и сердечно—сосудистых осложнений у пациентов высокого риска, находящихся на диспансерном наблюдении
Расширение льготного лекарственного обеспечения в рамках федерального проекта позволило обеспечить 450 тысяч пациентов в 2020 году, что составило 82,9% от числа пациентов, находившихся под диспансерным наблюдением по поводу сердечно-сосудистого события и имевших право на лекарственное обеспечение в рамках федерального проекта при целевом значении результата в 2020 году – 50%. В 2021 году, вследствие полномасштабного внедрения программы, было обеспечено 673 тысячи пациентов, что составило 94,3% от числа пациентов под диспансерным наблюдением, при целевом значении результата в 2021 году – 80%.
Финансирование мероприятий по лекарственному обеспечению в рамках федерального проекта осуществляется за счет средств федерального бюджета (за исключением г. Москвы, где реализация программы осуществляется за счет средств бюджета субъекта Российской Федерации) и составляет 10,15 млрд рублей ежегодно. В 2021 году было отпущено лекарственных препаратов в рамках проекта на сумму более 11,6 млрд рублей (с учетом отпуска лекарственных препаратов в г. Москве).
Анализ показал, что в рамках реализации инициативы по лекарственному обеспечению федерального проекта за 2021 год основные затраты пришлись на лекарственные препараты из анатомо-терапевтическо-химической (АТХ) группы антикоагулянтов, затраты на которые составили 78,9% общих затрат. Наименьшие расходы были связаны с назначением диуретиков – 0,6% в общем объеме затрат (табл. 2).
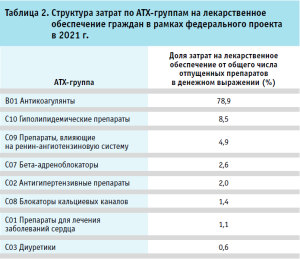
Таким образом, расширение льготного лекарственного обеспечения для лиц, перенесших острые сердечно-сосудистые события, стало важным шагом в повышении доступности лекарственной помощи. Тем не менее, при наличии различных механизмов обеспечения лекарственными препаратами пациентов в рамках вторичной профилактики сердечно-сосудистых заболеваний вопрос обеспечения препаратами пациентов, страдающих хроническими сердечно-сосудистыми заболеваниями, остается решенным не полностью. На рисунке мы видим, что, с одной стороны, существующие программы льготного лекарственного обеспечения пересекаются для некоторых групп пациентов (федеральная льгота и региональная льгота), а с другой стороны – часть пациентов с ССЗ остается не охваченной лекарственным обеспечением.

Так, в настоящий момент законодательством Российской Федерации не предусмотрены программы лекарственного обеспечения пациентов, страдающих различными хроническими сердечно-сосудистыми нозологиями, в том числе с коморбидными состояниями. При этом именно данная когорта пациентов находится в группе риска острых сердечно-сосудистых заболеваний, которые, зачастую, ассоциированы с неблагоприятными событиями и требуют специализированной болезнь-модифицирующей терапии. В связи с этим необходимо прорабатывать вопросы расширения лекарственного обеспечения для этих пациентов.
Важным инструментом для проработки возможных путей повышения доступности лекарственной помощи пациентам с сердечно-сосудистыми заболеваниями является пилотирование новых подходов в рамках отдельных регионов. В связи с чем, в ряде субъектов Российской Федерации реализуется опыт совершенствования лекарственного обеспечения пациентов с сердечно-сосудистыми заболеваниями, предусматривающий, в том числе, переход к системе лекарственного возмещения, позволяющей за счет со-платежа пациента реализовать свободу выбора торгового наименования препарата в рамках одного международного непатентованного наименования (МНН).
Соответствующий пилотный проект с 2019 года реализуется на территории Кировской области [10], в рамках которого осуществляется обеспечение граждан по льготной стоимости лекарственными препаратами, входящими в перечень ЖНВЛП и предусмотренными перечнем препаратов, утвержденным Министерством здравоохранения Кировской области.
Право на лекарственное возмещение в рамках пилотного проекта в Кировской области получили лица, состоящие на диспансерном наблюдении по поводу артериальной гипертензии, ишемической болезни сердца, а также при сочетании данных нозологий.
Обеспечение граждан лекарственными препаратами осуществляется через аптечные организации и их структурные подразделения, расположенные на территории отдельных муниципальных образований, реализующие населению лекарственные препараты по льготной стоимости в рамках дополнительного льготного лекарственного обеспечения по рецептам врачей.
Пациент, состоящий под диспансерным наблюдением по поводу вышеуказанных нозологий, сам выбирает лекарственный препарат в аптечной организации по любому торговому наименованию в рамках выписанного международного непатентованного наименования, но строго в соответствии с утвержденным Министерством здравоохранения Кировской области перечнем МНН, сформированным в рамках перечня ЖНВЛП. Пациент платит в аптечной организации за лекарственный препарат сумму, за вычетом 50% от предельной цены данного лекарственного препарата, в соответствии с государственным реестром предельных отпускных цен. Недополученные суммы возмещаются государственным аптечным организациям в соответствии с утвержденным порядком из областного бюджета.
Опыт, полученный в рамках данного проекта, требует изучения с точки зрения механизмов реализации и анализа эффективности. Полученные результаты могут стать основанием для внедрения использованных подходов и в других регионах. Однако масштабирование перехода на лекарственное возмещение до федерального уровня требует детальной проработки. Прежде всего, необходимо определить перечень МНН лекарственных препаратов, подлежащих возмещению. Эффективное решение этой задачи возможно только при активном вовлечении в процесс главных внештатных специалистов и экспертов в области оценки технологий здравоохранения, так как при оценке целесообразности государственного финансирования конкретного МНН лекарственного препарата необходимо учитывать не только клинические, но и экономические последствия от его применения. Следующим важным вопросом при переходе на систему лекарственного возмещения является определение суммы (цены) возмещения на каждое МНН. Например, возможно возмещение суммы, равной цене самого дешевого торгового наименования лекарственного препарата, при покупке более дорогих пациент должен будет доплатить разницу в цене. Также возможно возмещение суммы, равной средневзвешенной цене всех торговых наименований в рамках одного МНН. Для выбора оптимального подхода к определению цены возмещения лекарственных препаратов необходимо проведение анализа эпидемиологических и фармакоэпидемиологических данных, анализ рынка возмещаемых лекарственных препаратов и экономическое моделирование. Таким образом, объективный отбор лекарственных препаратов для перечня возмещения по результатам клинико-экономической оценки и обоснованный подход к определению цены возмещения позволят снизить риски неэффективного расходования средств и спрогнозировать влияние на бюджет.
Заключение и выводы
В настоящее время государством реализуется лекарственное обеспечение отдельных групп пациентов с сердечно-сосудистыми заболеваниями. Важным шагом стало расширение охвата лекарственным обеспечением пациентов с острыми сердечно-сосудистыми заболеваниями путем реализации программы лекарственного обеспечения федерального проекта «Борьба с сердечно-сосудистыми заболеваниями», в рамках которой право на лекарственное обеспечение получили лица, перенесшие острое нарушение мозгового кровообращения, инфаркт миокарда, а также которым были выполнены аортокоронарное шунтирование, ангиопластика коронарных артерий со стентированием и катетерная абляция по поводу сердечно-сосудистых заболеваний. Расходы в рамках этой программы в 2021 году, с учетом реализации программы в г. Москве и переходящего остатка лекарственных препаратов, закупленных в 2020 году, составили более 11,6 млрд рублей. Основная доля затрат пришлась на препараты из АТХ-группы антикоагулянтов (78,9% от общих затрат).
Проведенный анализ нормативно-правового регулирования и финансирования льготного лекарственного обеспечения пациентов с сердечно-сосудистыми заболеваниями показал фрагментацию лекарственной помощи в связи с использованием различных механизмов и источников финансирования, что может служить причиной снижения доступности лекарственной помощи. Также анализ показал, что лекарственным обеспечением не охвачены пациенты, страдающие хроническими сердечно-сосудистыми нозологиями, в том числе с коморбидными состояниями. При этом в отдельных субъектах Российской Федерации реализуются пилотные проекты по дополнительному лекарственному обеспечению лиц с хроническими сердечно-сосудистыми заболеваниями. Данные, полученные в рамках указанных проектов, в том числе по механизмам перехода на систему лекарственного возмещения, могут быть использованы с целью распространения на другие регионы.
Таким образом, повышение доступности лекарственной помощи для пациентов с сердечно-сосудистыми заболеваниями является одним из приоритетов развития системы здравоохранения в Российской Федерации. Процесс расширения категорий пациентов с болезнями системы кровообращения, подлежащих обеспечению лекарственными препаратами, является сложным и многоэтапным процессом, требующим детальной проработки. Многоэтапность процесса связана с выделением приоритетных групп пациентов, наиболее нуждающихся в дополнительном лекарственном обеспечении, и с их последовательным включением в систему льготного лекарственного обеспечения. При этом данный процесс усложняется отсутствием официальной статистики ряда сердечно-сосудистых заболеваний. Также необходимо определение перечня МНН препаратов для включения в систему возмещения и выбор подходов к определению цены возмещения на каждое МНН. Эффективное решение данных вопросов возможно с привлечением профильных главных внештатных специалистов Минздрава России и специалистов в области оценки технологий здравоохранения.
- Data from the Federal State Statistics Service // Portal of the Unified Interdepartmental Information and Statistical System (EMISS): [website]. – Available at: https://www.fedstat.ru/indicator/31270 (Accessed: 07.06.2022). (in Russian).
- Decree of the President of the Russian Federation No. 204 dated May 7, 2018 “On National Goals and Strategic Objectives for the Development of the Russian Federation for the period up to 2024”. (in Russian).
- Federal Law No. 178-FZ of July 17, 1999 “On State Social Assistance”. (in Russian).
- Decree of the Government of the Russian Federation of July 30, 1994 No. 890 “On State Support for the Development of the Medical Industry and Improving the Provision of the Population and Healthcare Institutions with Medicines and Medical Products”. (in Russian).
- Federal Law No. 323-FZ dated November 21, 2011 “On the Fundamentals of Protecting the Health of Citizens in the Russian Federation”. (in Russian).
- Decree of the Government of the Russian Federation of October 12, 2019 No. 2406-r “On approval of the list of vital and essential medicines, as well as the lists of medicines for medical use and the minimum range of medicines necessary for the provision of medical care”. (in Russian).
- Order of the Ministry of Health of the Russian Federation dated September 24, 2021 No. 936n “On approval of the list of drugs for medical use to provide on an outpatient basis to persons who have suffered an acute cerebrovascular accident, myocardial infarction, and who have undergone coronary artery bypass grafting, angioplasty of the coronary arteries with stenting and catheter ablation for cardiovascular disease”. (in Russian).
- Decree of the Government of the Russian Federation of December 26, 2017 No. 1640 “On Approval of the State Program of the Russian Federation “Health Development”. (in Russian).
- Decree of the Government of the Kirov Region dated January 18, 2019 No. 6-P “On additional preferential drug provision for residents of certain municipalities of the Kirov Region suffering from certain diseases of the circulatory system”. (in Russian).
- Decree of the Government of the Kirov Region dated January 18, 2019 No. 6-P “On additional preferential drug provision for residents of certain municipalities of the Kirov Region suffering from certain diseases of the circulatory system”. (in Russian).
